Precauciones universales contra la violencia en cuidados intensivos
Conclusiones:
- La violencia en el lugar de trabajo puede sorprender y abrumar a las enfermeras, dejándolas incapaces de brindar atención al paciente de manera segura.
- Se necesita una intervención de varios componentes para prevenir y mitigar eficazmente la violencia en el lugar de trabajo y sus efectos en pacientes, trabajadores y empleadores.
- Un “estándar” federal para la violencia en el lugar de trabajo tiene el potencial de brindar consistencia en la prevención y el manejo de la violencia en el lugar de trabajo en los hospitales.
Zeke *, una enfermera del departamento de emergencias (DE), escucha gritos provenientes de la habitación D7. Toca la puerta de cristal de la habitación, pero los gritos continúan. Intenta abrir la puerta, pero está bloqueada. Detrás de la puerta de vidrio hay una cortina cerrada; bajo la cortina ve a alguien tirado en el suelo. Zeke llama de inmediato a la seguridad y la asistencia del personal. Cuando llega la seguridad, la puerta del paciente se abre y el padre del paciente sale de la habitación y le arroja un objeto a Zeke diciendo: «¡Fuera de mi camino!» Las intervenciones de desescalada son ineficaces. El padre del paciente dice muy lenta y deliberadamente: «Si me tocas, te juro que te seguiré a casa esta noche y te mataré, mata a tu familia y mata a tus mascotas». Más tarde, durante el turno, Zeke tiene dificultades para concentrarse en la atención al paciente. En su próximo turno,pide que lo asignen a un área diferente del servicio de urgencias para no tener que volver a la habitación D7 nuevamente.
Esta historia real es solo un ejemplo del aumento de la violencia en el lugar de trabajo (WPV) por parte de pacientes y visitantes.
La prevalencia de WPV por parte de pacientes y visitantes está aumentando. Es particularmente generalizado en departamentos de emergencia y psiquiátricos, pero también ocurre en unidades médicas / quirúrgicas y otras unidades hospitalarias. La Oficina de Responsabilidad del Gobierno (GAO) informó que el WPV en los hospitales es aproximadamente cinco veces mayor que en todas las industrias privadas, y las muertes por WPV relacionadas con la atención médica comprenden el 3% de las muertes por WPV en todas las industrias privadas. Aproximadamente un tercio de los incidentes de WPV son lo suficientemente importantes como para justificar una intervención física. La violencia que experimentan las enfermeras en el trabajo puede sorprenderlas y abrumarlas, dejándolas incapaces de brindar atención al paciente de manera segura.
Modelo de agresión en el lugar de trabajo
El modelo ecológico de salud ocupacional de agresión en el lugar de trabajo puede ayudar a las enfermeras a identificar los factores de riesgo y los resultados relacionados con la WPV y, en última instancia, a desarrollar estrategias de prevención. El modelo incluye seis componentes: factores del paciente, factores del trabajador personal, factores del lugar de trabajo (hospital / unidad), ambiente de trabajo, actos de WPV y consecuencias de WPV. (Consulte los riesgos de WPV ).
Riesgos de WPV

El modelo ecológico de salud ocupacional de agresión en el lugar de trabajo describe seis componentes relacionados con la violencia en el lugar de trabajo (WPV). Se enumeran a continuación con ejemplos de riesgos para cada uno.
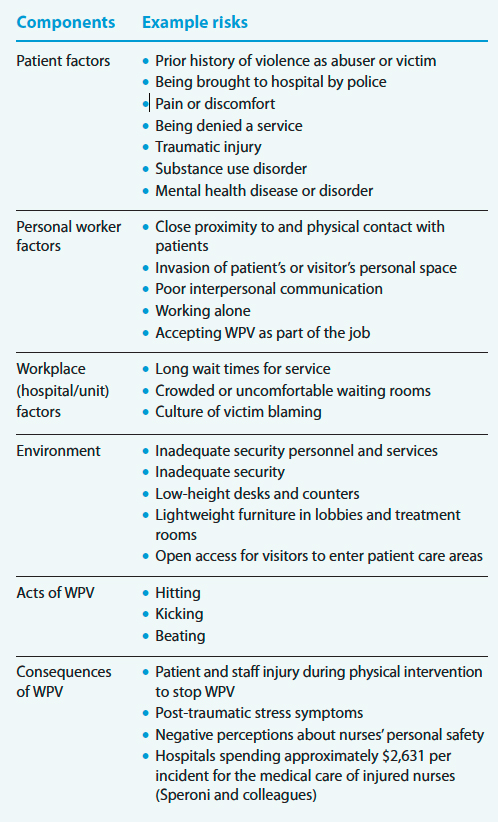
Factores del paciente
Las organizaciones pueden aprovechar los registros de salud electrónicos para prevenir la WPV marcando un historial de violencia (por ejemplo, agresión a un trabajador de la salud, violencia doméstica, traída al hospital por la policía) y vinculando el plan de atención al paciente con la tabla marcada para que la atención centrada en el paciente pueda proporcionarse para reducir la probabilidad de un incidente futuro. Para evitar el sesgo de las enfermeras que responden a un incidente violento, un trabajador social del hospital o un administrador de riesgos debe asignar la bandera. Los administradores deben evaluar periódicamente si es necesario seguir marcando la historia clínica de un paciente.
La bandera, según la capacidad del software, guía a los trabajadores de la salud que atienden al paciente en el futuro. Por ejemplo, la bandera podría indicarle a las enfermeras que se pongan en contacto con seguridad para obtener detalles relevantes durante la próxima visita al hospital o indicar a las enfermeras que siempre tengan un segundo empleado en la habitación cuando se brinde la atención.
Para los pacientes que son víctimas de violencia (violencia de pareja íntima, violencia comunitaria o de pandillas), se puede usar un alias, como «Trauma Ohio», en lugar del nombre real del paciente para evitar que un agresor localice a una víctima del paciente y cause más dañar. En el momento del alta, la tabla de Trauma Ohio, que genera un nuevo número de historia clínica, se fusiona con la historia clínica del paciente.
Factores personales del trabajador
Reduzca el riesgo de ser agredido manteniendo una distancia adecuada de los pacientes, sin invadir el espacio personal de un paciente, observando las señales de un posible WPV y manteniendo la conciencia de la situación. Tren sin licencia personal de asistencia para identificar y signos informe de escalada utilizando STAMPEDAR ( s tarado, voz t uno y de volumen, un nxiety, m umbling, p Acing, e mociones, d proceso NFERMEDAD, una / de comportamiento no asertivo ASERTIVA, y r esources). La presentación de informes impulsa a las enfermeras a implementar estrategias de prevención de la violencia y desescalada.
Una estrategia es pararse o sentarse al nivel de los ojos del paciente, manteniendo una distancia de 4 a 6 pies. Sentarse o pararse al nivel de los ojos mejora la comunicación interpersonal y equilibra cualquier diferencia de poder que pueda ocurrir si usted o el paciente están parados sobre el otro. La distancia lo protege de ser golpeado, pateado o golpeado. También reduce la posibilidad de ser golpeado por objetos o fluidos corporales (como saliva u orina). Por supuesto, no siempre es posible mantener esta distancia al realizar exámenes físicos y brindar atención. En todos los casos, explíquele al paciente lo que va a hacer antes de realizar cualquier cuidado y pídale a un segundo trabajador de la salud que esté en la habitación con usted para monitorear a los pacientes con antecedentes de violencia en busca de signos de escalada e intervenir si es necesario.
En el cambio de turno, informe al equipo sobre situaciones tensas o personas que actuaron violentamente o que corren el riesgo de intensificarse. Proporcione información similar cuando se tome un descanso o deje la unidad. Este proceso puede ayudar a garantizar que los agresores tengan la oportunidad de expresar sus necesidades, lo que puede ayudar a prevenir más WPV.
Factores del lugar de trabajo
Establecer un equipo de prevención de WPV de enfermeras de todas las áreas y niveles del hospital para implementar una estrategia multicomponente para abordar WPV. Un equipo codirigido por un personal de enfermería y un administrador de alto nivel, combinado con una política que incluye estrategias multinivel para prevenir y controlar la WPV, demostrará el compromiso de la administración con la prevención de la violencia. Los administradores del hospital, el personal de enfermería, el personal de seguridad y otros miembros del equipo de prevención de WPV deben realizar evaluaciones periódicas de peligros (como recorridos, entrevistas con el personal, análisis de tendencias de WPV, identificación de trabajos y departamentos con altas tasas de WPV), encuesta a los empleados sobre WPV y proporcionar capacitación anual para todos los empleados y capacitación trimestral para quienes trabajan en departamentos y roles de alto riesgo.
Utilice los resultados de la evaluación para identificar y mitigar los factores de riesgo, como los largos tiempos de espera, las salas de espera abarrotadas o incómodas y una cultura de culpabilización de las víctimas. Aumente la capacitación en línea y de autoaprendizaje con estrategias de aprendizaje activo, como juegos de roles, simulaciones y simulacros.
La política no debe incluir tolerancia para WPV; informes obligatorios y no punitivos de agresiones, amenazas y abuso verbal significativo; Discusiones de WPV en reuniones de personal; y revisiones posteriores al incidente inmediatamente después de que ocurra el WPV. Las intervenciones exitosas en el lugar de trabajo requieren la dotación de personal (o recursos humanos) adecuados para gestionar eficazmente la atención al paciente y prevenir la aparición de la VPP.
Ambiente de trabajo
Un entorno de trabajo diseñado para proteger a las enfermeras requiere una variedad de estrategias. Los dispositivos de seguridad como los detectores de metales, la televisión de circuito cerrado (CCTV), los botones de pánico y las alarmas personales son comunes en muchas organizaciones. Un monitor de CCTV que el personal administrativo y el departamento de seguridad observan periódicamente puede ayudar a acelerar la respuesta del personal en departamentos o unidades con una alta prevalencia de WPV. Los simulacros aleatorios ayudan a evaluar la respuesta del equipo de seguridad y protección a los botones de pánico activados y las alarmas personales. Las respuestas oportunas requieren un número suficiente de personal de seguridad durante todo el día.
Cuando esté en la habitación de un paciente, colóquese entre el paciente y una puerta de salida desbloqueada para que pueda escapar fácilmente si es necesario. Los agentes de seguridad deben estar visibles en las áreas del vestíbulo y fuera de las salas de tratamiento para disuadir la escalada de WPV.
El diseño físico de departamentos y salas puede ayudar a prevenir o mitigar el WPV. Los paneles de vidrio inastillables en las puertas de las habitaciones de los pacientes y las cortinas correderas colocadas aproximadamente a un pie del piso aumentan la visibilidad, lo que permite que otros vean encuentros violentos e intervengan. Los mostradores altos y profundos reducen las posibilidades de que una persona agresiva los salte para obtener acceso a áreas restringidas o se acerque y agarre a enfermeras y otro personal del hospital. Todos los muebles de los vestíbulos y las áreas de tratamiento de pacientes deben ser lo suficientemente pesados como para que no se puedan levantar y tirar. Además, las placas de pared y los cuadros montados de forma permanente evitarán que se utilicen como proyectiles.
Las políticas de restricción de visitantes ayudan a controlar la entrada a una unidad y el diseño del departamento puede evitar el acceso de personas no autorizadas. La capacidad de implementar un bloqueo en caso de una amenaza significativa, como un paciente o visitante con un cuchillo o arma de fuego, es fundamental para la seguridad. Los procedimientos de bloqueo varían según la naturaleza del evento. Para un evento de tirador activo, un cierre total debe crear un perímetro de puertas cerradas y aseguradas para evitar que alguien entre o salga. Cada puerta debe estar custodiada por un empleado, preferiblemente personal de seguridad o policía.
Actos de WPV
Cuando las técnicas de desescalada no son efectivas y el comportamiento de una persona se convierte en violencia física, debe actuar con rapidez. Aumente la distancia entre usted y el agresor. Es posible que lo perciban como una amenaza menor cuando retroceda o abandone el área. Llame para solicitar asistencia, preferiblemente de un equipo especializado capacitado para responder a actos de violencia física. Reclute a otros miembros del equipo para que estén a la espera, pero mantenga una distancia adecuada. Si es posible, identifique y retire el desencadenante del evento violento. Con frecuencia, los pacientes tienen necesidades que no se satisfacen (su dolor no se maneja de manera efectiva, quieren ser dados de alta, no se les ofrece ni se les brinda su tratamiento preferido). Abordar el desencadenante puede aumentar las posibilidades de atenuar la situación. Si es posible,alguien que no esté involucrado en el cuidado diario del paciente debe asumir todas las interacciones con el paciente hasta que se resuelva la violencia.
Solo como último recurso deben usarse restricciones físicas. Aplique las restricciones de forma humana utilizando un enfoque de equipo coordinado para evitar lesiones al paciente y al equipo de atención médica. Por ejemplo, a cada miembro del equipo se le puede asignar una extremidad antes de intentar una intervención física, con un quinto miembro del equipo responsable de la inmovilización de la cabeza y el mantenimiento de las vías respiratorias.
Consecuencias de WPV
Inmediatamente después de un incidente de WPV, se debe brindar atención médica a cualquier persona lesionada, incluido el agresor. Las enfermeras también pueden requerir un examen médico en el departamento de salud de los empleados o en el servicio de urgencias, incluso si no tienen una lesión aparente.
La enfermera que fue agredida y otros testigos del evento deben completar un informe del incidente antes de que finalicen sus turnos. Los administradores de riesgos pueden utilizar datos de informes de incidentes, exámenes de detección y gastos de atención médica para desarrollar prácticas que reduzcan el WPV en el futuro. Un interrogatorio, dirigido por un administrador u otra persona designada (como un miembro del equipo de prevención de WPV o un trabajador de salud mental), con el paciente y el equipo de atención ayudará a todos a comprender por qué ocurrió el evento y descubrir métodos seguros para garantizar que el paciente y las necesidades familiares se satisfacen en el futuro. Se puede capacitar a las enfermeras para que proporcionen técnicas de desactivación a los compañeros de trabajo que son víctimas de WPV. La desactivación es similar al debriefing de estrés por incidente crítico, pero es más corto y menos formal y puede tener lugar durante el mismo turno que el incidente.
Las enfermeras que han sido víctimas de WPV deben ser evaluadas por lesiones psicológicas. Se les puede derivar a un programa de asistencia al empleado (EAP), pero estos programas no siempre son efectivos en situaciones de WPV debido al estigma asociado con el asesoramiento formal sobre salud mental. Los capellanes de los hospitales y los consejeros de EAP pueden visitar a las enfermeras con regularidad para evaluar su salud mental y brindar recomendaciones para la reducción general del estrés. El apoyo de los gerentes de unidad y otros líderes debe incluir alentar a las enfermeras a buscar servicios de atención de salud mental.
Si ocurre una agresión física, se puede alentar y apoyar a las enfermeras para que presenten un informe policial que documente el WPV.
Recomendaciones de política sanitaria
Según Richard Mereu, JD, MBA, de la Asociación de Enfermeras de Emergencia, en 31 estados WPV contra un trabajador de la salud es un delito grave. Estas leyes varían y no se aplican de manera constante, lo que justifica la necesidad de un estándar federal de la Administración de Salud y Seguridad Ocupacional (OSHA) para WPV en entornos de atención médica.
En respuesta a una solicitud de 2015 del Congreso de los EE. UU., La GAO entregó un informe con tres recomendaciones pidiendo a OSHA que tome los siguientes pasos:
- Proporcione ejemplos e información adicional para que los inspectores los consideren durante las inspecciones en relación con la emisión de una citación por WPV.
- Haga un seguimiento con los hospitales para asegurarse de que estén abordando los problemas señalados en las cartas de advertencia (alerta de peligro).
- Evalúe los esfuerzos para reducir el WPV y si se necesita un estándar.
En 2017, OSHA celebró una reunión pública en la que invitó a los interesados en el cuidado de la salud a comentar si se necesita una norma de WPV. Hasta la fecha, no se ha adoptado una norma de OSHA. En febrero de 2019, el representante de EE. UU. Joe Courtney presentó la HR 1309 Ley de prevención de la violencia en el lugar de trabajo para trabajadores de servicios sociales y de atención médica. Este proyecto de ley nunca fue discutido por el Senado de los Estados Unidos.
Aunque OSHA no requiere que los empleadores implementen programas de WPV, proporciona pautas voluntarias y puede citar a los empleadores por no proporcionar un lugar de trabajo libre de peligros graves reconocidos. Algunos estados han legislado que los empleadores desarrollen un programa de prevención de WPV, y muchos estados han designado sanciones por agresiones a enfermeras. Obtenga más información en nurseworld.org/practice-policy/advocacy/state/workplace-violence2 /.
Las enfermeras tienen la obligación profesional de trabajar con los legisladores para adoptar leyes con protecciones significativas. Demuestre su apoyo alentando a OSHA a completar su evaluación planificada de la efectividad del programa WPV para reducir las tasas de agresión en entornos de atención médica. Comuníquese con su representante y senadores de EE. UU. Para copatrocinar el nuevo proyecto de ley cuando se presente, que cuando se apruebe iniciará el proceso hacia un estándar del programa nacional de gestión de WPV. Si se aprueba, el proyecto de ley requerirá que los empleadores
- Investigar los incidentes, riesgos o peligros de WPV tan pronto como sea posible.
- Brindar capacitación y educación a los empleados que puedan estar expuestos a peligros y riesgos de WPV.
- cumplir con los requisitos de mantenimiento de registros
- prohibir los actos de discriminación o represalias contra los empleados por informar sobre incidentes, amenazas o inquietudes de WPV.
Comparta el éxito del programa WPV
No se debe esperar que las enfermeras atiendan a pacientes en un entorno laboral violento e inseguro. Están en riesgo de sufrir lesiones físicas y emocionales, y los hospitales son responsables de los costos asociados con WPV. Dada la escasez de literatura sobre las intervenciones que se ha demostrado para prevenir el WPV, existe una necesidad urgente de probar la efectividad de los programas de WPV y publicar los resultados para que otras organizaciones de salud puedan adoptar prácticas similares. Esta difusión puede ayudar a los legisladores y a OSHA a adoptar una norma significativa para proteger a las enfermeras. UN
* El nombre es ficticio.
Acceda a referencias en m yamericannurse.com/?p=72933 .
Gordon Lee Gillespie es profesor y decano asociado de investigación en la Facultad de Enfermería de la Universidad de Cincinnati en Cincinnati, Ohio. Steven J. Palazzo es profesor asociado y decano asociado de asuntos académicos en la Escuela de Enfermería de la Universidad de Nevada Las Vegas.
Referencias
Asociación Estadounidense de Enfermeras. Resumen del problema: Informar incidentes de violencia en el lugar de trabajo. 2019. nurseworld.org/globalassets/practiceandpolicy/work-environment/endnurseabuse/endabuse-issue-brief-final.pdf
Asociación Estadounidense de Enfermeras. Violencia, descortesía y acoso. nurseworld.org/Bullying-Workplace-Violence
Arbury S, Hodgson M, Zankowski D, Lipscomb J. Programas de capacitación sobre violencia en el lugar de trabajo para trabajadores de la salud: un análisis de los elementos del programa. Seguridad en la salud en el lugar de trabajo . 2017; 65 (6): 266-72.
Gillespie GL, Fisher B, Kennebeck S y col. Aprovechar un marco de salud pública y una junta asesora comunitaria para innovar las estrategias de intervención contra la violencia en el lugar de trabajo. Adv Emerg Nurs J . 2019; 41 (4): 357-71.
Hamblin LE, Essenmacher L, Luborsky M, et al. Intervención de recorrido en el lugar de trabajo: prevención basada en datos de la violencia en el lugar de trabajo en unidades hospitalarias. J Occup Environ Med . 2017; 59 (9): 875-84.
Havaei F, MacPhee M, Lee SE. El efecto de las estrategias de prevención de la violencia en las percepciones de seguridad laboral: un estudio de enfermeras médico-quirúrgicas y de salud mental. J Adv Nurs . 2019; 75 (8): 1657-66.
Asociación Internacional de Seguridad y Vigilancia Sanitaria. Directrices de la industria de seguridad sanitaria . Chicago, IL: Asociación Internacional de Seguridad y Protección de la Salud; 2018.
Lamont S, Brunero S. El efecto de un programa de capacitación sobre violencia en el lugar de trabajo para enfermeras generalistas en el entorno hospitalario de agudos: un estudio cuasi-experimental. Nurs Educ Today . 2018; 68: 45-52.
Levin PF, Hewitt JB, Misner ST, Reynolds S. Asalto al personal de cuidados a largo plazo. J Gerontol Nurs . 2003; 29 (3): 28-35.
Lipscomb J, London M. No es parte del trabajo: cómo tomar una posición contra la violencia en el entorno laboral . Silver Spring, MD: Asociación Estadounidense de Enfermeras; 2015.
Administración de Seguridad y Salud Ocupacional. Directrices para prevenir la violencia en el lugar de trabajo para trabajadores de servicios sociales y de salud. 2016. osha.gov/Publications/osha3148.pdf
Peek-Asa C, Casteel C, Rugala E, Holbrook C, Bixler D, Ramierz M. El modelo de evaluación y respuesta de gestión de amenazas: un plan conceptual para la gestión y la formación de amenazas. Seguridad J . 2017; 30 (3): 940-50. doi: 10.1057 / sj.2015.14
Asociación de enfermeras registradas de Ontario. Prevención de la violencia, el acoso y la intimidación contra los trabajadores de la salud . 2ª ed. Toronto, Ontario: Asociación de enfermeras registradas de Ontario; 2019.
Ridenour ML, Hendricks S, Hartley D, Blando JD. La violencia en el lugar de trabajo y la capacitación requerida por la nueva legislación entre las enfermeras de Nueva Jersey. J Occup Environ Med . 2017; 59 (4): e35-40.
Schoenfisch AL, Pompeii LA. Prácticas y políticas del personal de seguridad en los hospitales de EE. UU.: Resultados de una encuesta nacional. Seguridad en la salud en el lugar de trabajo . 2016; 64 (11): 531-42.
Speroni KG, Fitch T, Dawson E, Dugan L, Atherton M. Incidencia y costo de la violencia en el lugar de trabajo de las enfermeras perpetrada por pacientes del hospital o visitantes de pacientes. J Emerg Nurs . 2014; 40 (3): 218-28.
Oficina de Responsabilidad del Gobierno de EE. UU. Seguridad y salud en el lugar de trabajo: Se necesitan esfuerzos adicionales para ayudar a proteger a los trabajadores de la salud de la violencia en el lugar de trabajo . Marzo de 2016. gao.gov/assets/680/675858.pdf
FUENTE EN INGLES : https://www.myamericannurse.com
